
Ärztemangel: Schritte zur Gründung kommunaler MVZ
5. Oktober 2021
Hausärztemangel – Lösungen der Politik bringen nur geringe Entlastung
21. November 2021Bis 2035 werden in Deutschland rund 11.000 Hausarztstellen unbesetzt sein, fast 40 Prozent der Landkreise werden unterversorgt oder von Unterversorgung bedroht sein, so geht es aus einer aktuellen Studie der Robert Bosch Stiftung hervor. Die Studie zeigt erstmals, welche Landkreise und Regionen vom Hausarztmangel am stärksten betroffen sein werden. Als Lösungsvorschlag will die Robert Bosch Stiftung den Aufbau von Gesundheitszentren fördern. Hier hat die aktuelle Pandemie exemplarisch gezeigt, wie wichtig eine stabile flächendeckende Primärversorgung ist.
Im vorliegenden Blog-Beitrag werden einige der Studienergebnisse für kommunale Entscheider und Akteure komprimiert dargestellt. Die Studie der Robert Bosch Stiftung zeigt erstmals die weitere Entwicklung der Anzahl an Hausärztinnen und -ärzte auf Kreisebene. Die Prognose: Im Jahr 2035 werden vier von zehn Landkreisen unterversorgt oder massiv von Unterversorgung bedroht sein – allen bisherigen Maßnahmen zum Trotz. (Lesen Sie auch: Die Landarztquote – Ein Lösungsbeitrag für die Zeit nach 2030)
Mediziner entscheiden sich zu selten für den hausärztlichen Beruf
Die Studie der Robert Bosch Stiftung führt hier an, dass sich „Die Zahl der vertragsärztlich tätigen Hausärzte […] zwischen 2009 und 2020 um etwa 1 % erhöht [hat]. Dies ist der bei weitem geringste Anstieg aller Arztgruppen. Der Aufwuchs der Zahl der vertragsärztlich tätigen Ärzte in den übrigen Fachgruppen betrug im selben Zeitraum [Anm.: KBV 2021] 16 %.“
Teilzeit- und andere Arbeitszeitmodelle verringern die geleisteten Arbeitsstunden
Die Niederlassung als eigenunternehmerisch (freiberuflich) tätiger Hausarzt wird immer unbeliebter. „Einen solchen vollen Versorgungsauftrag hatten im Jahr 2020 nur noch ca. 76,5 % der Hausärzte inne (2009: ca. 94,5 %). Der Anteil der in Teilzeit tätigen Hausärzte (halber Versorgungsauftrag oder Anstellung mit weniger als 30 Stunden pro Woche) belief sich 2020 auf 11,9 % gegenüber 2,4 % im Jahr 2009. [Anm.: KBV 2021] Der zwischen 2009 und 2020 kaum nennenswerte Zuwachs der Zahl der Hausärzte und die erhebliche Zunahme des Anteils der in Teilzeit tätigen Hausärzte haben insgesamt zu einer Verringerung des Volumens der von den Hausärzten erbrachten Arbeitsstunden geführt. Diese Entwicklung wird noch verstärkt, da davon ausgegangen werden kann, dass angestellte Ärzte aufmerksamer und nachdrücklicher auf die Einhaltung des mit ihrem Arbeitgeber üblicherweise vertraglich vereinbarten Arbeitsstundenvolumens achten und dringen (können), als dies die Praxisinhaber üblicherweise für sich selbst realisieren (können). Die Zahl der angestellt tätigen Hausärzte hat sich – sicher auch aufgrund der mit dem Vertragsarztrechtsänderungsgesetz 2007 signifikant erweiterten Möglichkeiten zur Berufsausübung als Angestellter – zwischen 2009 und 2020 von 3,4 Tausend auf 11,9 Tausend mehr als verdreifacht.
Im Jahr 2009 war erst jeder 16. Hausarzt in Anstellung tätig, im Jahr 2020 bereits mehr als jeder fünfte. [Anm.: KBV 2021] Die Beobachtungsstudie zu Karriereverläufen von Ärzten in der fachärztlichen Weiterbildung (KarMed) arbeitet heraus, „dass die hausärztliche Versorgung der Zukunft (…) überwiegend weiblich sein wird und die überwiegende Mehrzahl der hausärztlich Tätigen schon vor Abschluss der Weiterbildung Eltern geworden sind (…). Ungefähr zwei Drittel suchen eine Teilzeittätigkeit (vorzugsweise in einem Team) und ungefähr die Hälfte bevorzugt eine Anstellung anstelle einer Niederlassung“.
Es ist zu erwarten, dass sich diese Entwicklungen fortsetzen werden. Im „Berufsmonitoring Medizinstudierende 2018“ gaben fast 95 % der befragten Studierenden hinsichtlich ihrer Erwartungen an die spätere Berufstätigkeit an, dass es ihnen sehr wichtig oder wichtig ist, Familie und Beruf gut vereinbaren zu können. Etwa 82 % der Befragten sind geregelte Arbeitszeiten und etwa 81 % die Möglichkeit, die Arbeitszeiten flexibel zu gestalten, sehr wichtig oder wichtig. (KBV 2019)“
Vor diesem Hintergrund ist es nicht verwunderlich, dass die Niederlassung als freiberuflich tätiger Arzt immer unbeliebter wird. Im aktuellsten Praxis-Panel des Zentralinstituts für die kassenärztliche Versorgung in Deutschland (Zi) „wird die durchschnittliche wöchentliche Arbeitszeit je Inhaber einer hausärztlichen Praxis für das Jahr 2017 mit 50 Wochenstunden ausgewiesen. (Zi 2019) Nimmt man einen vollen Versorgungsumfang für diese Ärzte an, so bedeutet dies ein Arbeitsvolumen, welches bspw. eine 40-stündige Arbeitswoche um 25 % übersteigt.“ Dies erklärt deutlich, warum eine freiberufliche Niederlassung immer unattraktiver wird (Stichwort: Work-life-balance) und jüngere Ärzte in die Anstellung drängen. Damit wird zudem neben der künftig fehlenden „Kopfzahl“ an Ärzten ein zweiter Minuspunkt offengelegt. Auch die Zahl der geleisteten Arbeitsstunden pro Arzt wird zurückgehen.
„Eine gewisse Kompensation ergibt sich daraus, dass angestellte Ärzte einen im Vergleich zu Praxisinhabern geringeren Teil ihrer Arbeitszeit für Aufgaben des Praxismanagements aufwenden müssen und ihnen somit ein etwas höherer Anteil ihrer Arbeitszeit für die ärztliche Tätigkeit zur Verfügung steht. Bei den Inhabern einer hausärztlichen Praxis entfielen im Jahr 2017 etwa 8 % der Arbeitsstunden auf das Praxismanagement. (Zi 2019)“ Zunehmend übernehmen auch Versorgungsassistenten/innen in der Hausarztpraxis (VeraH oder NäPa) die ärztlichen Heim- und Hausbesuche, und Medical Physicians oder Physical Assistants entlasten den Arzt bei geräteabhängigen Diagnosen oder Behandlungen. Diese sind jedoch ausschließlich in größeren Praxiseinheiten betriebswirtschaftlich tragbar.
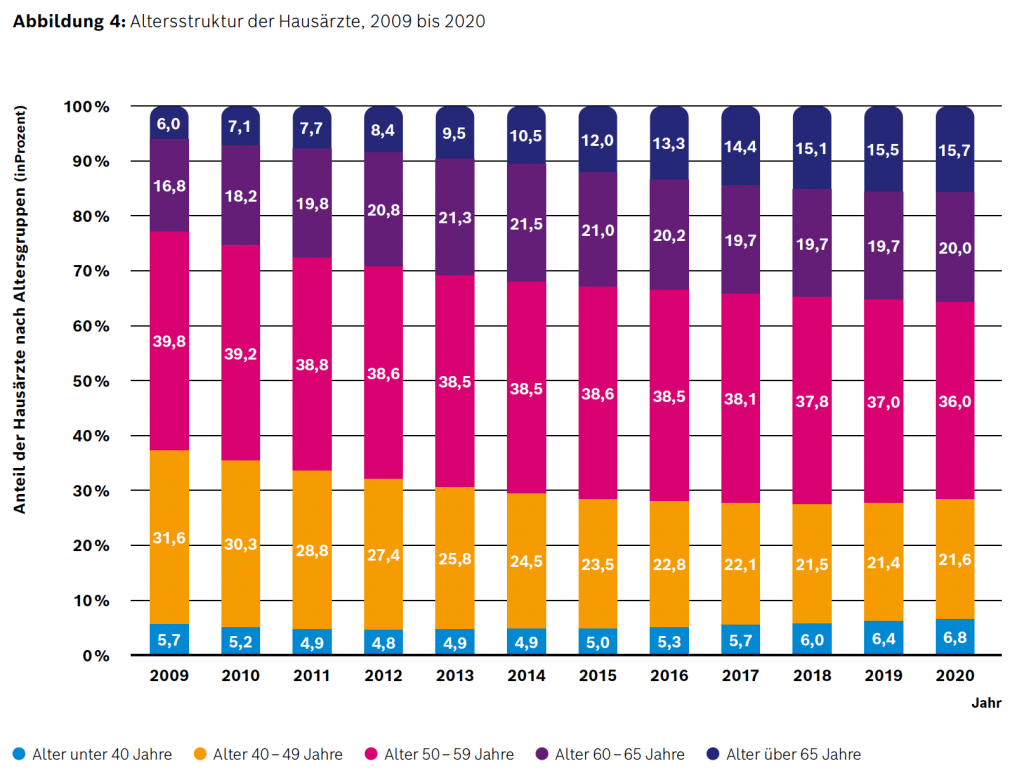
Starke Verschiebung der Altersstruktur der Hausärzte hin zu höheren Altersgruppen
„Das Durchschnittsalter der Hausärzte hat sich zwischen 2009 und 2020 von 53,6 Jahren auf 55,4 Jahre erhöht. Der Anteil der Hausärzte, die noch in einem Alter von über 65 Jahren ärztlich tätig sind, ist im selben Zeitraum von 6,0 % auf 15,7 % gestiegen (ca. +160 %). Dies bedeutet, dass sich fast jeder siebente Hausarzt in einem Alter befindet, in dem üblicherweise der Ruhestand beginnt oder absehbar erwogen wird. Zudem ist jeder fünfte Hausarzt zwischen 60 und 65 Jahre alt (Anteil 2009: 16,8 %, Anteil 2020: 20,0 %) und somit nicht mehr weit von einem möglichen Ruhestand entfernt. (KBV 2021a)
Insgesamt war im Jahr 2020 mehr als jeder dritte Hausarzt 60 Jahre oder älter, was absehbar zu einer erheblichen Verschärfung der Probleme bei der Sicherstellung der hausärztlichen Versorgung in der Fläche führen wird. In einem Alter von bis zu 49 Jahren waren im Jahr 2020 nur noch etwa 28 % der Hausärzte (2009: ca. 37 %). (KBV 2021a) Die Besetzung der Altersgruppe der Hausärzte, die jünger als 40 Jahre sind, deutet ggf. eine allmähliche leichte Trendumkehr an (vgl. Abbildung 4). Allerdings werden von den Ärzten in dieser jungen Altersgruppe neue und flexiblere Arbeits(zeit)modelle (Anstellung, Teilzeit – siehe oben) stark präferiert.“ (Lesen Sie auch: Gründung kommunaler MVZ im Landkreis Darmstadt-Dieburg – Interview)
Prognose der Entwicklung der hausärztlichen Kapazitäten bis zum Jahr 2035
Die Robert Bosch Stiftung konzentrierte sich jedoch nicht nur auf die bundesweite Entwicklung, sondern gibt den kommunalen politischen Entscheidern auch einen Ausblick auf die lokale und regionale Zukunft der ärztlichen Primärversorgung.
Prognoseergebnisse
Die Studie resümiert: „Im Jahr 2019 haben rund 52.000 Hausärzte (in Vollzeitäquivalenten, VZÄ, entsprechend Teilnahmeumfang) an der vertragsärztlichen Versorgung in Deutschland teilgenommen (Tabelle 3). 3.570 Hausarztsitze waren im Jahr 2019/2020 unbesetzt (hier variiert der Stichtag zwischen den Kassenärztlichen Vereinigungen). Das sind 6 % aller planmäßigen Sitze (bis zur Überversorgung). Die Simulationen ergeben, dass bis zum Jahr 2035 knapp 30.000 Hausärzte bzw. 57 % altersbedingt ausscheiden werden. Demgegenüber werden aber nur rund 25.300 Nachwuchsärzte – inkl. netto zugewanderter Ärzte – an der hausärztlichen Versorgung teilnehmen. Die Zahl der bis zur Überversorgung maximal zu besetzenden Hausarztsitze wird um 4 % auf 58.371 zunehmen, vor allem aufgrund der Alterung der Bevölkerung, während sich die Gesamtzahl der Einwohner in Deutschland im Jahr 2035 annähernd auf dem Niveau des Jahres 2019 bewegen wird. In 2019 waren es 56.296 Soll-Sitze für einen Versorgungsgrad von 110 %.
Insgesamt ergeben sich damit 10.851 Hausarztsitze, die im Jahr 2035 unbesetzt bleiben werden. Das sind 19 % der dann maximal zu besetzenden Sitze. Die Hausarztdichte sinkt nach unseren Berechnungen bis zum Jahr 2035 um 9 % auf 57 Hausärzte je 100.000 Einwohner (von 63 im Jahr 2019), auch hier in VZÄ gezählt, also unter Berücksichtigung von Teilzeittätigkeit.“
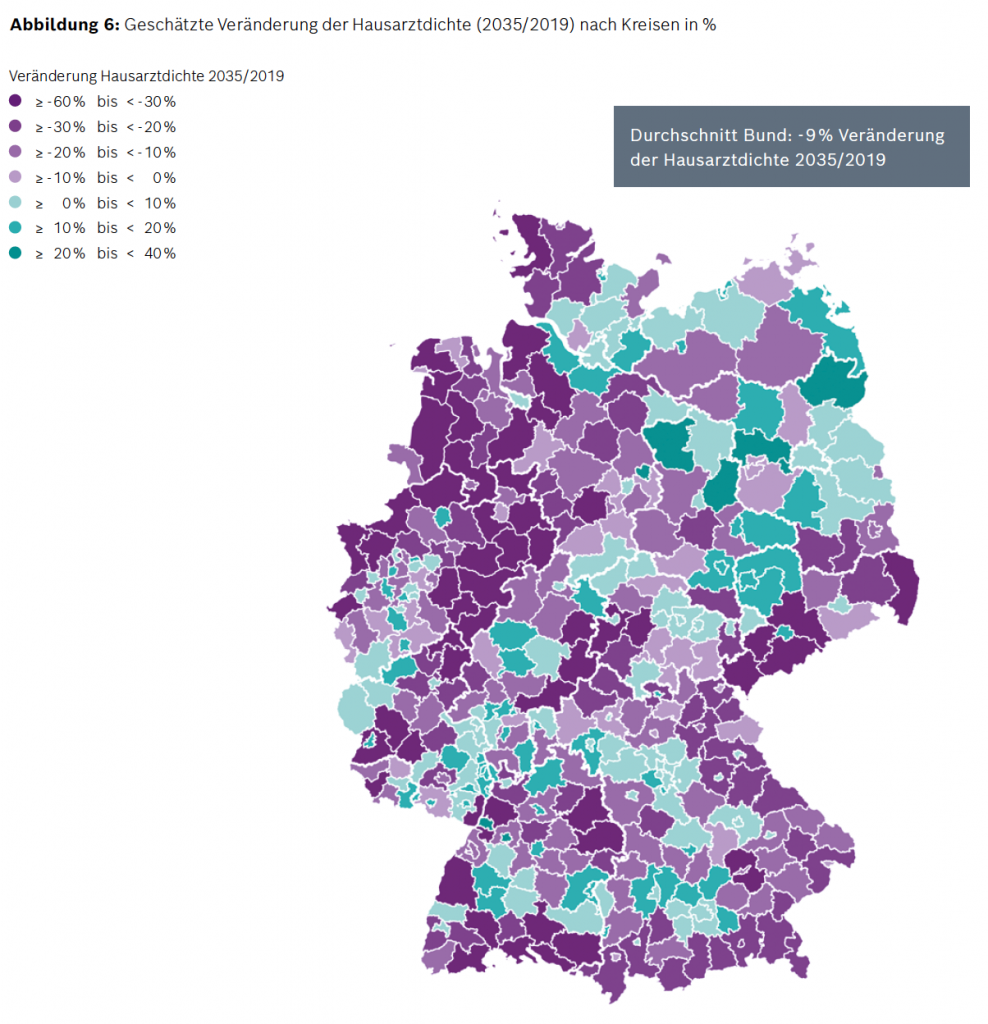
Einen optischen Blick in die Zukunft der Entwicklung der Primärversorgung in den Kreisen zeigt die Darstellung dieser Entwicklung auf Kreisebene. Die lilafarbenen Kreise mit abnehmenden Hausarztzahlen pro Einwohner dominieren.
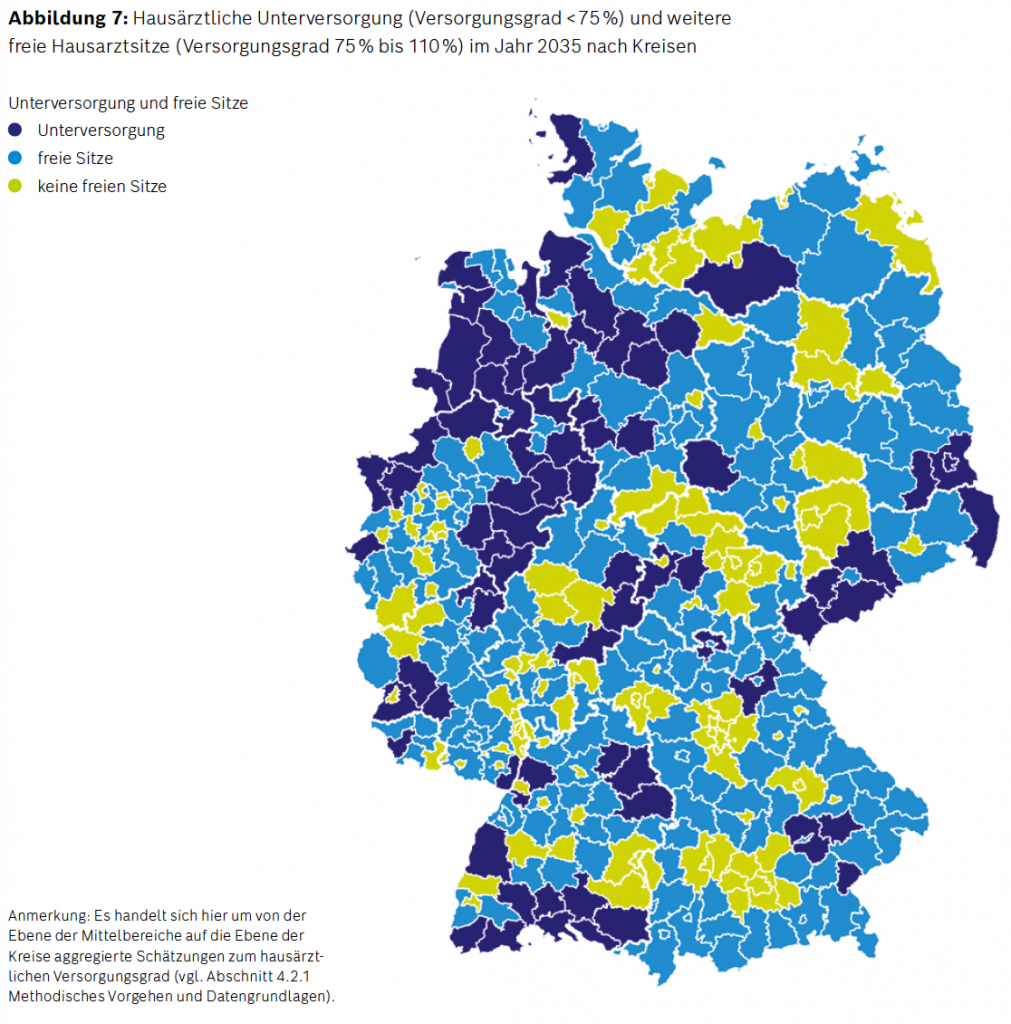
Insgesamt ergibt sich nach Prognosen der Robert Bosch Stiftung „eine Bandbreite von einem Rückgang von bis zu 60 % (z. B. in Teilen Niedersachsens und Sachsens) bis hin zu einer Zunahme von bis zu 40 % (vorrangig in Teilen Brandenburgs und Sachsen-Anhalts). Zu einer kräftigen Zunahme der Hausarztdichte kommt es, wenn in einer Region gegenwärtig viele Hausarztsitze unbesetzt sind, die bis 2035 besetzt werden, und relativ wenige Hausärzte altersbedingt ausscheiden. [Anm: Aufgrund der aktuell niedrigen Ausgangsposition bewirken geringe Steigerungen der absoluten Zahl an Ärzten deutliche prozentuale Steigerungen.] Der durchschnittliche hausärztliche Versorgungsgrad in Deutschland sinkt von 102 % (2019) auf 90 % (2035). 75 der 401 amtlichen Kreise (das sind 19 %) wären dann im Jahr 2035 hausärztlich unterversorgt, da sie einen Versorgungsgrad von unter 75 % aufwiesen. Sie verteilen sich über fast alle KV-Regionen bzw. Bundesländer.“
Generell zeigt sich eine hohe Korrelation zwischen den Kreisen, die von Unterversorgung betroffen wären und den Kreisen mit dem stärksten Rückgang der Hausarztdichte. In 199 Kreisen werden darüber hinaus weitere Hausarztsitze unbesetzt bleiben (Versorgungsgrad zwischen 75 % und unter 110 %). In den verbleibenden 127 Kreisen wird es keine freien Hausarztsitze geben (Versorgungsgrad von 110 %, viele von ihnen sind Großstädte). Allerdings sei darauf hingewiesen, dass der hausärztliche Versorgungsgrad rein formell nur auf Ebene der Mittelbereiche festgestellt wird. Insofern handelt es sich hier um von der Ebene der Mittelbereiche auf die Ebene der Kreise aggregierte Schätzungen des hausärztlichen Versorgungsgrads.“
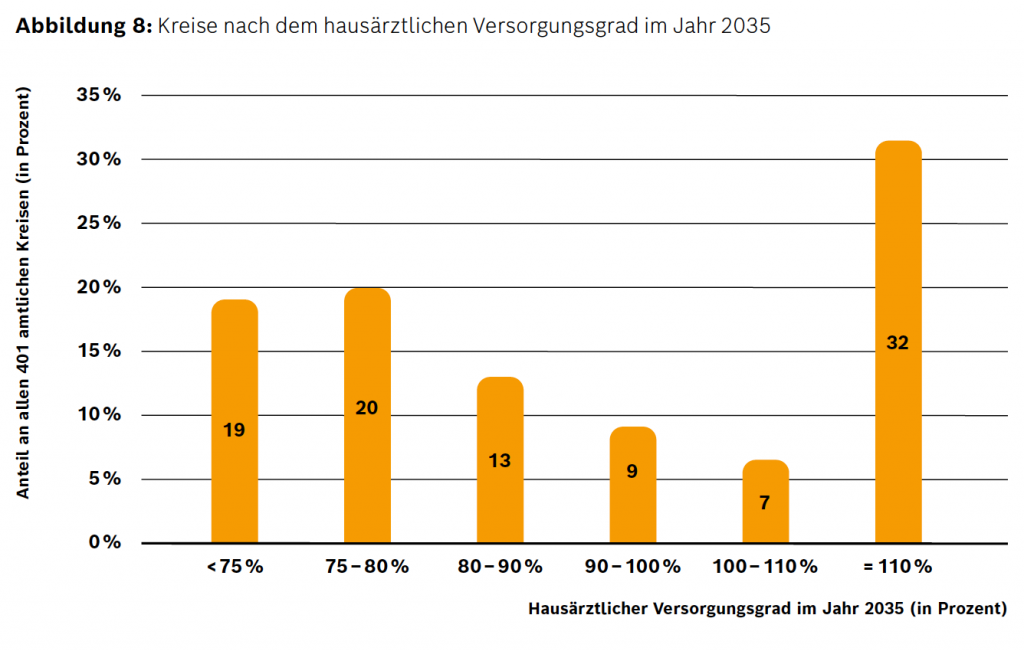
Eine weitere Aufschlüsselung der Verteilung der Kreise nach dem hausärztlichen Versorgungsgrad zeigt, dass sich über die 75 Kreise mit Unterversorgung hinaus zudem ein Fünftel der Kreise im Jahr 2035 nahe der hausärztlichen Unterversorgung bewegen werden (Versorgungsgrad 75 % bis 80 %). Insgesamt werden damit annähernd 40 % aller Kreise Deutschlands im Jahr 2035 entweder hausärztlich unterversorgt sein oder sich nahe der Unterversorgung befinden. Knapp ein Drittel der Kreise (32 %) werden demgegenüber an der Grenze zur hausärztlichen Überversorgung liegen.
Ein „Weiter so“ in der ärztlichen Primärversorgung ist vor diesem Hintergrund also ausgeschlossen. Der Weg über größere Praxiseinheiten (Gesundheitszentren), die die Arbeitsvorstellungen der Nachfolgeärzte erfüllen, ist damit ebenso vorgegeben, wie deutliche Effizienzsteigerungen in den Praxen zur Entlastung der Ärzte.
Quelle: „Studie: Gesundheitszentren für Deutschland“. Wie ein Neustart in der Primärversorgung gelingen kann. Hrsg. von der Robert Bosch Stiftung, Stuttgart 2021
Weitere informative Beiträge zu den Themen moderne medizinische Versorgung und Bewältigung des Ärztemangels finden Sie in unserem Magazin Impulse

